Le cure domiciliari alla popolazione della città di Torino
L’analisi della prassi per una nuova progettualità
Carlo PontilloFabiano ZanchiFranco Cirio | 10 Dicembre 2021
Contesto nazionale
L’assistenza domiciliare integrata (ADI) di titolarità delle Aziende Sanitarie, è stata istituita dal Progetto Obiettivo “Tutela della salute degli anziani 1991-1995” del 1992 ed è attiva da metà degli anni ’90. Presente in tutte le ASL, consiste in un insieme multidisciplinare di servizi medici, infermieristici e riabilitativi che offrono continuità assistenziale a soggetti non autosufficienti o fragili di ogni età, affetti da patologie varie, perlopiù cronico-evolutive (Tidoli, 2021).
Fin dal Piano Sanitario Nazionale 1998-2000, l’assistenza domiciliare integrata (ADI) è stata considerata uno dei servizi fondamentali della rete di assistenza per l’anziano fragile. Tuttavia l’ADI non è rivolta solo a persone anziane, affette da patologie croniche, non autosufficienti, ma anche e appropriatamente, a persone con patologie o condizioni in fase di risoluzione come ad esempio: dimessi dall’ospedale dopo intervento chirurgico ma necessitanti di temporaneo supporto medico, infermieristico, riabilitativo erogabili a domicilio.
L’Art. 22 del DPCM 12 gennaio 2017 che definisce e aggiorna i livelli essenziali di assistenza (LEA) prevede una suddivisione delle cure domiciliari per livelli di complessità assistenziale:
- di base, caratterizzate da prestazioni con basso coefficiente d’intensità assistenziale (CIA) fino a 0,14
- integrate (ADI) di I^ livello, caratterizzato da un Coefficiente d’intensità assistenziale (CIA) da 0,14 a 0,30
- integrate (ADI) di II^ livello (CIA tra 0,31-0,50)
- integrate (ADI) di III^ livello (CIA > 0,50)
La Regione Piemonte, nella rilevazione dei flussi informativi inviati al Ministero della Salute relativi alle Cure domiciliari ha inserito un IV^ livello caratterizzato da CIA > 060. (CIA: rapporto tra giornate di effettiva assistenza nelle quali è stato effettuato almeno un accesso domiciliare di un sanitario: Medico, Infermiere, Tecnico della riabilitazione, OSS, ecc. e totale delle giornate dalla data della presa in carico alla cessazione del programma. Tale indice presenta alcuni limiti: ad esempio non valorizza plurimi passaggi assistenziali nella stessa giornata e non valorizza neanche l’intervento congiunto di più operatori di medesima o diversa professionalità).
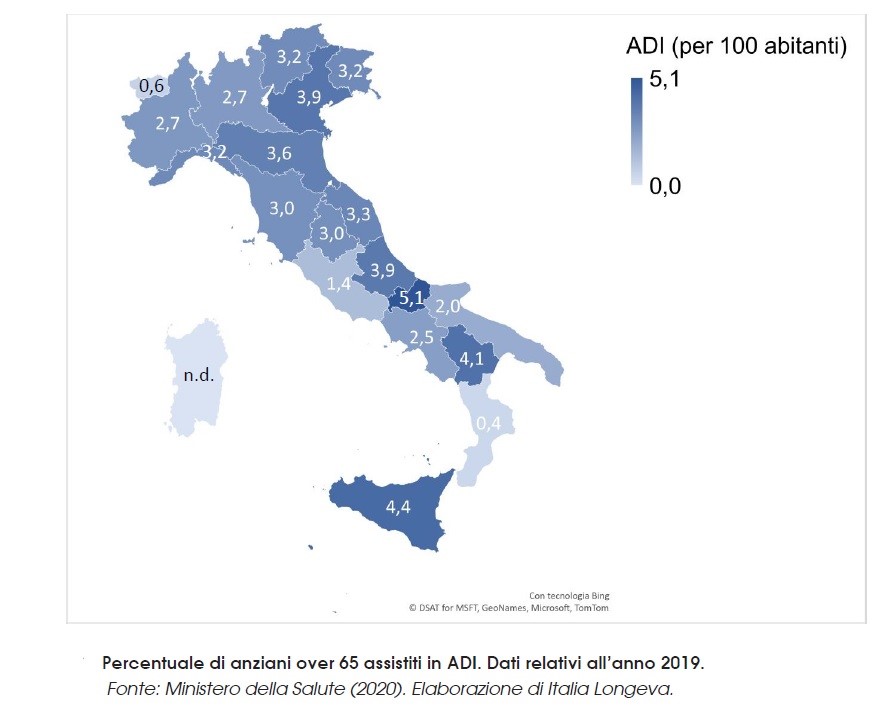
A differenza dei Servizi di aiuto domiciliare sociale (SAD), dal suo avvio la copertura dell’ADI vede una lenta ma costante crescita nel tempo. Secondo i dati dei flussi ministeriali SIAD, nel 2019 gli over 65 riceventi ADI sono stati 378.041 (erano 375.147 nel 2018 e 346.651 nel 2017), di cui 317.946 (316.171 nel 2018 e 293.039 nel 2017) gli over 75. In termini relativi (Figura 2.2), gli assistiti in ADI rappresentano nel 2019 il 2,8% degli over 65 (erano il 2,7% nel 2018 e 2,6% nel 2017) e il 4,6% degli over 75 (erano il 4,5% nel 2018 e 4,2% nel 2017).
A fronte di una copertura nazionale media di ADI pari al 2,8% tra gli over 65, si conferma l’importante variabilità dell’offerta di cure domiciliari tra le diverse Regioni e Provincie Autonome del nostro paese (Pelliccia, 2019).
Il problema principale non risiede solo nella copertura (il numero di utenti raggiunti) bensì nell’intensità (quante visite riceve l’utente) e nella durata della presa in carico (quanto è esteso il periodo nel quale l’anziano viene assistito a domicilio). L’intensità media nazionale è estremamente ridotta: dai dati AGENAS circa 18 ore di assistenza annuali procapite; questo significa, ad esempio, che circa il 40% degli interessati riceve meno di una visita alla settimana. Anche la presa in carico perlopiù dura molto poco e si riferisce spesso a specifici periodi, ad esempio ai giorni immediatamente successivi all’uscita dall’ospedale (Tidoli, 2021), in contrasto con l’incremento delle condizioni di cronicità della popolazione anziana (grafico 1).
L’incremento della cronicità e della non autosufficienza necessità d’interventi domiciliari di “lungoassistenza” che forniscano interventi sanitari se necessari, ma soprattutto di tutela negli atti di vita quotidiana: gestione dell’igiene della persona, della sua mobilizzazione e vestizione, gestioni dell’alimentazione e dell’incontinenza, ecc. Questi bisogni che richiedono plurimi interventi durante la giornata, difficilmente sono assicurati dall’ADI, tuttavia il PNRR prevede sostanzialmente solo un potenziamento di questa tipologia di cura e assistenza.
Grafico 1. Le cure domiciliari in Italia
Le Cure domiciliari nella Città di Torino
Come normato dalla Regione Piemonte con la D.G.R. n. 41-5952 del 7 maggio 2002 (5), le tipologie di cure domiciliari assumono denominazioni differenti da quanto previsto dai LEA: ADI-Cure palliative, ADI, Servizio Infermieristico Domiciliare (SID), Servizio Riabilitativo Domiciliare (SRD) e Assistenza Domiciliare Programmata (ADP).
Le formule SID e ADP si caratterizzano per la mono professionalità impegnata nelle prestazioni, rispettivamente Infermieri e Medico di medicina Generale/Pediatra di Libera Scelta (MMG/PLS), ma costituiscono le tipologie di cure con maggiori assistiti, prevalentemente di genere femminile e di età più avanzata.
Per condurre un confronto dei dati torinesi con i flussi SIAD 2019 sono stati considerati1 solo le tipologie di cure domiciliari ADI Cure palliative, ADI e SRD caratterizzate da prese in carico pluriprofessionali (medico e infermiere e nel caso di SRD in genere il fisioterapista): n. 3.887 assistiti nel primo semestre 2021 (0,4% della popolazione torinese, 1,7% degli ≥65 anni e 3,1% degli ≥75 anni) (tabella 1).
L’analisi storica dei dati ha evidenziato nella seconda parte dell’anno un incremento pari al 80% del primo semestre, elevando le percentuali annuali di assistenza pluriprofessionale a: 0,7% della popolazione torinese, 3.1% degli ≥65 anni e 5,6% degli ≥75 anni.
Coerente con il dato nazionale anche a Torino risulta prevalentemente bassa l’intensità assistenziale (CIA), espressione del numero di giornate che hanno visto un passaggio di un operatore nel periodo di presa in carico. Solo l’assistenza domiciliare palliativa ha una significativa casistica di CIA 3 e 4 corrispondente ad almeno 16 giornate mensili nelle quali è previsto l’intervento di un sanitario (41,6%) che scende nelle ADI al 9,6% e nel SID al 1,4%.
Le durate di presa in carico si differenziano per tipologia di cure domiciliari e per CIA. ADI –cure palliative e ADI presentano ciascuna una durata media di 30 giorni (per quanto alcune prese in carico arrivino anche a 200 giorni, il 70% dei casi non supera i due mesi), mentre i SID n. 58 giornate e l’ADP circa tre mesi.
Si rileva inoltre che all’aumentare del livello di CIA, aumenta anche la durata della presa in carico: per le ADI-Cure palliative e ADI a CIA 1 corrispondono una media di 9 giornate, a CIA 2 in media 18 giornate e a CIA 3 corrispondono 39 giornate.
Le prestazioni erogate si differenziano per frequenza a seconda della tipologia di cure domiciliari attivate. Il monitoraggio clinico-assistenziale delle condizioni dell’assistito e la relativa modifica del piano assistenziale costituiscono la prestazione più frequente per quasi tutte le tipologie di cura insieme all’educazione terapeutica (tabella 1).
Tabella 1 – Prestazioni erogate per tipologia di cura
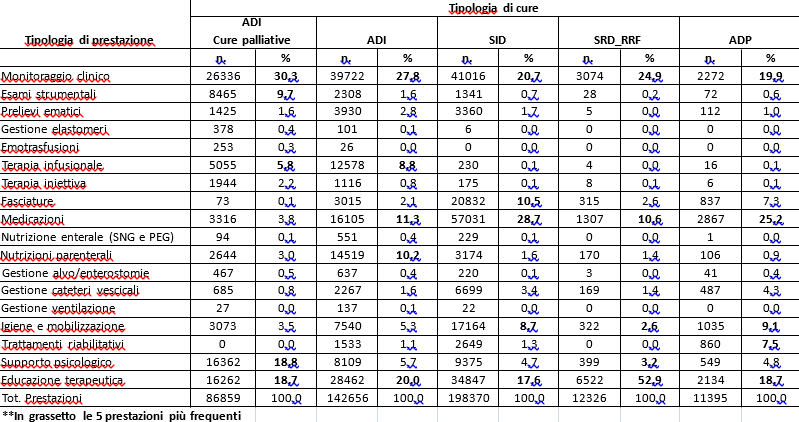
Il ridotto numero di passaggi domiciliari da parte dei sanitari, espresso dal CIA, e l’elevato numero di interventi di educazione terapeutica (18,7-20% delle prestazioni) confermano un orientamento del Servizio di cure domiciliari di assistenza diretta da parte dei sanitari quando necessaria, ma accompagnata dallo sviluppo dell’empowerment dell’assistito e dei caregivers, mirato a fare accrescere le capacità di prendersi cura dell’assistito e della sua condizione di malattia.
L’efficacia dell’assistenza domiciliare sembrerebbe evidenziarsi in oltre l’80% dei casi che si concludono con il terminare delle cure programmate per il raggiungimento degli obiettivi assistenziali. Per l’analisi dell’efficacia delle cure palliative che si pongono come obiettivo la gestione dei sintomi invalidanti la qualità di vita dell’assistito, ma anche il suo accompagnamento alla morte è stata valutata adeguata l’assistenza anche se terminata per il previsto decesso dell’assistito.
Tuttavia i casi assistiti in ADI e con il SID riportano, come motivo di chiusura, rispettivamente un 6,5 e 6,9% di ricoveri ospedalieri. Nel SID i ricoveri ospedalieri aumentano, differenziandosi significativamente rispetto all’ADI, nei livelli d’intensità assistenziale più bassi.
Inoltre in SID un 5,2% di casi, necessità di cambio della tipologia di cura con passaggio in ADI, che sembrano evidenziare la non adeguatezza del SID a far fronte ad aggravamenti delle condizioni clinico-assistenziali e il bisogno di erogare interventi pluriprofessionali.
Conclusioni
La normativa della Regione Piemonte che regola le Cure domiciliari risale al 2002 (Regione Piemonte, 2002) e richiederebbe una revisione che la renda coerente con le successive regolamentazioni nazionali, tra le quali i LEA del 2017.
Alcuni casi per i quali sono attualmente attivate tipologie di assistenza monoprofessionale come il SID e l’ADP, riceverebbero una risposta più appropriata se presi subito in carico in ADI, evitando probabilmente successive conversioni o peggio, necessitando di ricoveri ospedalieri.
La durata delle prese in carico tende ad aumentare rispondendo ai bisogni di cura e assistenza correlati all’aumento delle patologie croniche o ad esiti invalidanti di malattie degenerative o di eventi acuti: esempio Ictus. Non sono episodiche le periodiche riaperture di casi, con ripetute prese in carico negli anni degli stessi assistiti.
Bisogna inoltre essere consapevoli che la scelta di puntare molto sullo sviluppo dell’empowerment dell’assistito e dei caregivers, carica quest’ultimi di un elevato impegno di cure/assistenza che si scontra spesso con l’impossibilità di presa in carico per assenza del caregiver o sua limitata disponibilità di tempo da dedicare al lavoro di cura. Inoltre l’intensità assistenziale calcolata sostanzialmente sul numero delle giornate di effettiva assistenza, vincolata all’accesso del personale professionale, viene per così dire “penalizzata” laddove il modello assistenziale adottato è fortemente orientato all’empowerment dell’assistito e/o del caregiver, per cui non necessariamente è rappresentativa della effettiva complessità del paziente.
Significativo della carenza di caregiver tra la popolazione anziana non autosufficiente torinese, l’elevata richiesta d’interventi socio-sanitari di Lungassistenza domiciliare (n. 1.845 anziani attivi al 30/6/2021, ma con una lista d’attesa di circa 4.500 persone già valutate idonee). Tale richiesta di usufruire dell’assistenza diretta di Assistenti famigliari, meglio conosciuti con la denominazione di Badante (4) o avere un assegno di cura per pagarne la contrattualizzazione, esprime la necessità degli assistiti di usufruire non solo della professionalità di medici e infermieri, ma anche di un sostegno per le attività di vita quotidiana.
Il presente studio sulle Cure domiciliari dell’ASL Città di Torino, che integra l’analisi condotta sulla Lungassistenza domiciliare offerta alla popolazione anziana non autosufficiente (Cirio, Adducci, 2021) torinese, rafforza la convinzione che sia necessario mettere mano ad una revisione delle cure e dell’assistenza domiciliare con integrazione degli interventi sanitari e socio-assistenziali. Solo un tale impianto può rispondere ai bisogni di una popolazione sempre più anziana, non autosufficiente e rappresentare una reale alternativa agli inserimenti in RSA.
- lo studio completo di dati si può scaricare qui)



